Trao đổi một số vấn đề y khoa (Phần 2)
VẤN ĐỀ 9
NHỮNG BIẾN CHỨNG THẦN KINH Ở BỆNH NHÂN ĐÁI THÁO ĐƯỜNG
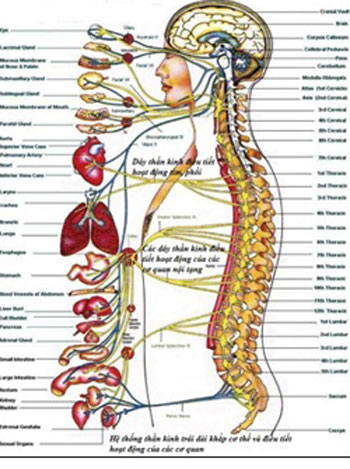
Các biến chứng thần kinh của bệnh đái tháo đường
- Đại cương:
Đái tháo đường là một bệnh mạn tính do hậu quả của thiếu Insulin tuyệt đối hoặc tương đối, bệnh được đặc trưng bởi tình trạng tăng đường huyết cùng với những rối loạn về chuyển hóa đường, đạm, mỡ, các chất khoáng, các rối loạn này có thể gây ra các biến chứng cấp tính và mạn tính.
- Biến chứng thần kinh ở bệnh nhân Đái tháo đường.
- Tổn thương thần kinh ngoại vi:
- Tổn thương thần kinh ngoại vi chủ yếu ở chi trên, chi dưới, đặc biệt lả các dây thần kinh mác, đùi, trụ.
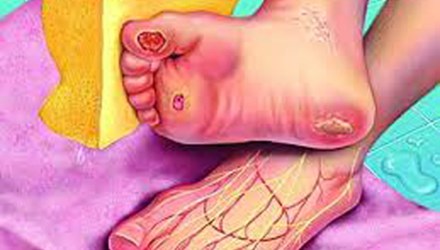
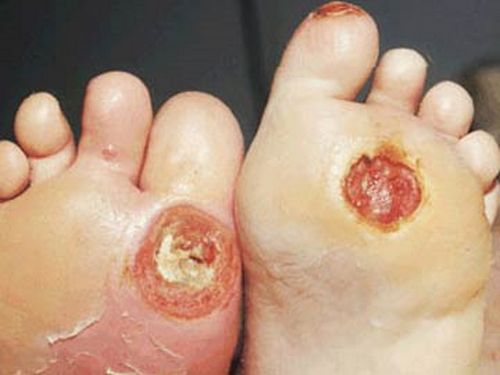
Loét bàn chân trong bệnh đái tháo đường
- Triệu chứng chủ yếu là rối loạn cảm giác như: Rát bỏng, kiến bò, kim châm, nóng bừng, lạnh giá, dần dần đến mất cảm giác. Sự mất cảm giác thường đối xứng 2 bên tay và chân theo kiểu như: “mang bao tay – mang vớ”.
- Cảm giác đau thường tự phát, đau tăng lên về đêm, đau không lan theo một đường thần kinh nào riêng biệt, đôi khi đau ở thần kinh ngực và bụng.
- Teo cơ: ít gặp, có thể có ở bệnh nhân lớn tuổi.
- Liệt: biểu hiện bằng sự yếu liệt, xảy ra đột ngột tương ứng dây thần kinh chi phồi nguyên nhân là do tắc mạch máu nuôi thần kinh. Ví dụ tổn thương thần kinh mác gây ra triệu chứng bàn chân rú.
- Loét bàn chân do mất cảm giác chấn thương và thiếu má tại chỗ.
- Điều trị: Có thể phối hợp Fluphenazin 1mg x 3lần/ngày và Amitryptylin 75mg/ngày có tác dụng giảm đau, kết hợp với chăm sóc bàn chân.
- Tổn thương các dây thần kinh sọ:
- Liệt các dây thần kinh sọ: III, IV, VI, VII
- Sụp mi (tổn thương dây III)
- Lác ngoài (tổn thương dây IV)
- Mắt vận động nhìn ngoài (tổn thương dây VI)
- Liệt mặt (tổn thương dây VII)
- Dây VIII cũng có thể bị tổn thương và gây điếc
- Tuy nhiên các tổn thương có thể hồi phục sau nhiều tháng.
- Tổn thương thần kinh tự chủ:
Làm ảnh hưởng đến chức năng của nhiều cơ quan, sau đây là một số rối loạn thường gặp.
- Trên tim mạch: hạ huyết áp tư thế, nhịp tim nhanh, mất dần sự toát mồ hôi
- Trền hệ tiêu hóa: Buồn nôn, nôn, đầy bùng sau khi ăn (mất ntruo7ng lực dạ dày), hội chứng trào ngược dạ dày hay khó nuốt, táo bón, tiêu chảy hay tán phát đặc biệt về đêm và sau khi ăn, rối loạn chức năng túi mật nên dễ tạo sỏi thận.
- Cơ quan niệu dục: Mất trương lực bàng quan, tiêu không tự chủ, bất lực ở năm giói, ứ đọng nước tiểu.
- Tổn thương ở mắt: Liệt các cơ quan nhản cầu, phản xạ đồng tử chủ yếu hoặc mất với ánh sàng, tuy nhiên phản xạ hội tụ cà điều tiết vẫn còn.
- Điều trị rất khó khăn và phải đặc hiệu cho mỗi loại rối loạn.
- Hạ huyết áp tư thế: Quấn băng ép, nằm đầu thấp, chuyển từ tư thế nằm sang ngồi, đôi khi dùng Mineralocorticoid
- Mất trương lực dạ dày: Meteclopamide
- Rối loạn tiêu hóa và bàng quang: Betanechol
- Tiêu chảy: Dùng kháng sinh, loperamid
- Bắt lực nam giói: Dùng thuốc chích vào thế hang, hoặc dùng thuốc ức chế men 5, Diphosphoesterase (Sildenafil, Viagra)
VẤN ĐỀ 10
NHỮNG HIỂU BIẾT VỀ HỘI CHỨNG TĂNG AXIT URIC MÁU VÀ CỚ CHẾ BỆNH SINH CỦA CƠN GOUT CẤP TÍNH
 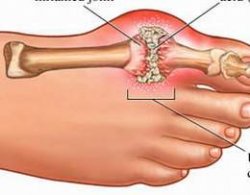
- Hội chứng tăng Axit uric máu:
- Khái niệm:
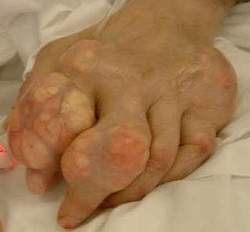
Gout là một bệnh do rối loạn chuyển hóa các nhân Purin có đặc điểm chính là tăng Axit Uric máu. Tùy theo vị trí tinh thể Urat tích lũy ở mô nào mà biểu hiện bởi một hoặc nhiều triệu chứng lâm sàng như: Viêm khớp gout, hạt tô phi ở mô mềm, bệnh thận do gout và sỏi niệu.
- Định nghĩa tăng Axit Uric máu:
Được gọi là tăng Axit uric máu khi nòng độ A – Uric vượt qua giới hạn tối đa của độ hòa tan urat trong dung dịch có cùng natri như huyết tương:
Cữ thể: Trên 7mg/dl (trên 420µmol/l) ở nam giới và trên 56mg/dl (trên 360µmol/l) ở nữ giới
- Dịch tế:
Bệnh thường gặp ở các nước đang phát triển, chiếm khoảng 90 – 92% dân số. Tại việt Nam do hoàn cảnh kinh tế phát triển tăng béo phì, nghiện rượu, dùng Aspirin và được quan tâm chẩn đoán nên tỷ lệ bệnh nhân tăng A – uric ngày càng cao trong cộng đồng. Theo nghiêm cứu của Bệnh viện Bạch Mai tỷ lệ bệnh gout tại khoa xương khớp là 6% (1991 – 1995) và 10% (1996 – 2000). Có 95% bệnh nhân gout ở nước ta là nam giới, trên 40 tuổi đa số được phát hiện muộn, hiếm gặp ở nữ giới và thường ở 60 – 70 tuổi với tỷ lệ 0.1 – 1.3%.
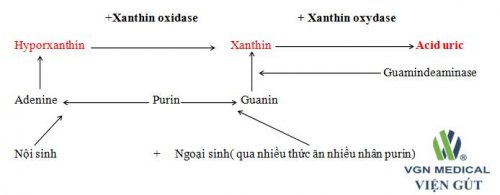
- Nguồn góc, chuyển hóa A – uric:
Nồng độ A – uric đươc duy trì ở mức tương đối ổn định trong cơ thể là nhờ sự cân bằng giữa 2 quá trình sản xuất và đào thả. A – uric có nguồn góc ngoại sinh và nội sinh, là sản phẩm cuối cùng của quá trình chuyển hóa Purin trong thức ăn và các Axit Nucleic trong quá trình đổi mới tế bảo. Hầu hết A – Uric máu được lọc tạo cầu thận, 80% được tái hấp thu tại ống thận gần, một số ít tại ống thận xa và có 10% A – uirc được đào thải qua thận.
- Cơ chế làm tăng A – uric máu:
A – uric máu cao có thể là hậu quả của quá trình tăng sản xuất A – uric máu hoặc giảm đào thải A – uric qua thận hoặc do cơ chế phối hợp.
- Tăng tổng hợp A – uric máu:
- Nguyên phát như: Thiếu men HGPRT hoặc tăng hoạt động men PRPP làm tăng tổng hợp Purin.
- Thứ phát: Chế độ ăn nhiều Purin, bệnh tủy tăng sinh, tán huyết.
- Giảm đào thải A – uric máu:
- 80 – 90% bệnh gout nguyên phát có giảm thải A – uric mặc dù chức năng thận bình thường, nguyên nhân có thể do giảm bài tiết hoặc tăng hấp thu A – uric tại thận.
- Thứ Phát: Do suy thận, toan chuyển hóa, do thuốc (thuốc lợi tiểu, Asprine liều thấp, cyclosporin, pyrazinamide) và bệnh thận do nhiễm độc chì.
- Tăng tổng hợp và giảm đào thải: Như nghiện rượu, thiếu men Glucose 6 phosphate, thiếu men Fructose – 1 – phosphate Aldolase.
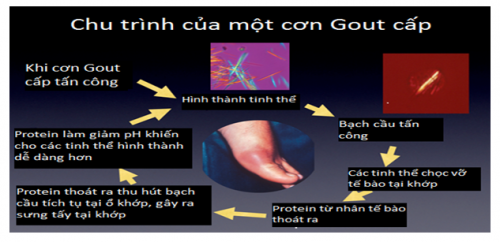
- Cơ chế bệnh sinh cơn Gout cấp tính:
- Quá trình lắng đọng tinh thể urat:
- Tăng A – uric máu dẫn đến sự lắng đọng tinh thể urat tại các mô, tạo thành các Micrô tô phi, khi các hạt Micrô tô phi tại sụn khớp vỡ ra sẽ khởi phát cơn gout cấp. Ngoài ra, do sự lắng đọng các vi tinh thể urat cạnh khớp, màng hoạt dịch, sụn khớp dẫn đến bệnh viêm khớp mạn tính do gout, nếu lắng đ5ng tại mô mềm tạo nên cục tô phi, tại nhân gây viêm thận kẻ.
- Mối liên quan giữa nồng độ A – Uric và Gout:
- Khi nồng độ A –Uric máu < 7mg/dl và PH = 7.4 thì A – uric hòa tan dưới dạng urat, khi nồng 9o65 A – Uric > 7mg/dl vượt quá độ hòa tan tối đa, Ait1 uric kết tủa thành tinh thể Monododium uart. Các điều kiệm thuận lợi cho sự lắng đọng urat như: Nhiệt độ thấp, giảm PH dịch ngoại bảo, giảm khả năng gắn urat của Protein máu.
- Cơ chế viêm khớp:
- các tinh thể Monasodium lắng đọng vào khoan khớp, kích thích màng hoạt dịch, tại đây chúng sẽ bị thực bào bởi các đại thực bào và dưỡng bào dẫn đến các hoạt hóa và gải phóng các cytokin, yếu tố hóa học và các hoạt chất trung gian khác. Yếu tố Hageman được hoạt hóa tại chỗ sẽ biến đổi Kininogen và Kallicreinogen thành Kinin và Kallicrein gây phản ứng viêm màng hoạt dịch, tiếp theo là sự tập trung cảu các té bào Mastocyst, BC ĐNTT tại đây chúng phòng tích các men tiêu thể (Lysosom) các men này thúc đẩy quá trình viêm mạnh hơn nữa.
- Ngoài ra, phản ứng viêm của màng hoạt dịch sẽ làm tăng chuyển hóa nhiều A- lactic tại chỗ và làm giảm PH. Môi trường càng toan thì A – uric càn lắng đọng nhiều và phản ứng viêm trả thành vòng xoán bệnh lý.
VẤN ĐỀ 11
NHỮNG HIỂU BIẾT HIỆN NAY VỀ ĐIỀU TRỊ BỆNH GOUT CẤP TÍNH VÀ ĐIỀU TRỊ DỰ PHÒNG GOUT TÁI PHÁT
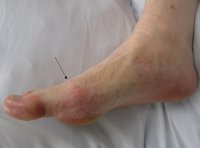 
- Khái niệm:
- Gout là bệnh do rối loạn chuyển hóa cá nhân Purin, có đặc điểm chính là tăng A – uric máu. Khi A – uric bị bão hòa ở dịch ngoại bào sẽ gây lắng đọng các tinh thể Monosodium urat ở các mô. Tùy theo tinh thể Urat bị tích lũy ở mô nào mà bệnh biểu hiện ở một hoặc nhiều triệu chứng lâm sàng như viêm khớp và cạnh khớp cấp hoặc mạn tính được gọi là viêm khớp Gout, hạt tô phi ở mô mềm, bệnh nhân do gout và sỏi thận.
- Nguyên nhân và cơ chế bệnh sinh của bệnh Gout:
- Nguyên nhân:
- Được gọi là tăng A – uric máu khi ngồn độ axit uric máu tăng trên 7mm/dl (420µmol/l) đối với nam và trên 6mg/dl (360µmol/l) đối với nữ. Nguyên nhân gây tăng A – uric máu bao gồm 3 nguyên nhân chính:
- Do rối loạn xax1 enzym tham gia vào quá trình chuyển hóa A – uruc như: Thiếu men HGPRT hoặc tăng hoạt tính của men PRPP dẫn đến tăng tổng hợp purin.
- Tăng dị hóa các Axit uric nhân nội sinh (tiêu tế bào).
- Giảm thải Axit uric (suy thận). Tuy nhiên đa số các trường hợp mắc bệnh gout là nguyên phát mà nguyên nhân chưa được xác định rõ, nguồn thức ăn chỉ làm bệnh nặng thêm.
- Cơ chế bệnh sinh:
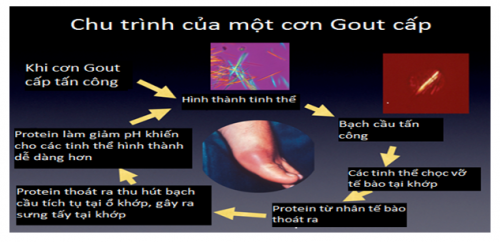
- quá trình lắng đọng tinh thể: Tăng A – uric máu sẽ dẫn đến tích lũy tinh thể uart tại mô, tạo nên các microtophi bị vỡ sẽ khởi phát cơn gout cấp, sự lắng đọng các vi tinh thể urat cạnh khớp, màng hoạt dịch, trong mô sụn và mô xương sẽ dẫn đến bệnh xương khớp mạn, sự lắng đọng urat tại mô mềm tạo nên cục tô phi, tại thận gây viêm thận kẻ sỏi thận.
- mối liên quan giữ nồng độ A – uric máu và bệnh gout: Khi nồng độ A- -uric < 7mg/dl và PH = 7.4 thì A – uric hòa tan dưới dạng ion urat, khi nồng độ A – uric máu lơn hơn 7mg/dl quá nguỡng hòa tan thì A- - uric kết tủa thành các vi tinh thể monosodium urat. Các điều kiện cho sự kết tủa và lắng đọng urat là: Nhiệt độ thấp (khớp ngoại vi), giảm PH dịch ngoại bảo, giảm khả năng gắn urat1 cảu các protein máu và chấn thương.
- Cơ chế viêm khớp gout: Các tinh thể monosodium urat lắng đọng vào khoan khớp, kích thích màng hoạt dịch, tại đây chúng sẽ bị thực bào bởi các đại thực bào và dưỡng bào dẫn đến hoạt hóa và giải phóng các cytokin, yếu tố hóa học và các hoạt chất trung gian khác. Yếu tố Hageman được hoạt hóa tại chỗ sẽ kích thích Kininogen và Kallicreinogen trở thành Kinin và Kallicrein gây phna3 ứng viêm màng hoạt dịch. Do đó yếu tố khởi phát quá trình viêm nên BCĐNTT sẽ tới vị trí viêm và thực bài các tinh thể rồi giải phòng ra các men tiêu thể (Lysosom). Các enzym này còn tác dụng thúc đẩy quá trình viêm mạnh hơn nữa. Phản ứng viêm tại màng hoạt dịch sẽ làm tăng chuyển hóa và giải phóng axitlactic tại chỗ và làm giảm độ PH. Môi trường càng toan thì A – uric cáng dễ lắng đọng nhiều hơn và phản ứng viêm trở thành vòng xoắn vệnh lý liên tục.
- Điều trị gout cấp:
a) Thuốc chống viêm non –Steroid:
- Là thuốc được lựa chọn hàng đầu để điều trị đợt gout cấp ở hầu hết bệnh nhân, tuy nhiên nên dùng thuốc trong thời gian ngắ liều thấp khi có bệnh kèm theo và người cao tuổi.
- Chống chỉ định khi có bệnh thận, loét dạ dày tá tràng, đang dùng thuốc chống đông. Thận trọng với bệnh nhân có tiền sử hen phế quản, dị ứng Aspirin, polype mũi.
+ Diclofenac (ống = 75mg), TB 1 – 2 ống/ ngày x 2 – 3 ngày sau đó chuyển sang uống 100mg/ngày.
+ Mobic (ống = =15mg), TB 1 ống/ ngày x 3ngày sau đó chuyển sang uống 7.5mg x 2 lần/ngày.
b) Colchicin:
- Colchicin có ái lực với BCĐNTT, ức chế quá trình thực bào với các tinh thể urat và tương tác với các quá trình phản ứng viêm thuốc có tác dụng chống viêm nhưng không có tác dụng giảm đau.
- Chỉ định: Do tác dụng chậm hơn và gây tiêu chảy nên người ta thường dùng Colchicin trong các đợt cấp khi các thuốc nhóm NSAIDS và Glucocorticoid bị chống chỉ định hay không dung nạp.
- Liều: Colchicin được dùng ngay trong 12 – 36 giờ đầu cảu đợt gout cấp, các triệu chứng thuyên giảm sau 6 – 12 giờ.
+ Cách 1: Đầu tiên uống 2v:0.5mg, sau đó uống 1v mội giờ cho đến khi giảm các triệu chứng hoặc cho đến khi xuất hiện tác dụng phụ không mong muốn (buồn nôn, tiêu chảy) hoặc cho đến khi đạt tổng liều 5-7 mg. Cần giảm liều ở người cao tuổi, suy gan, thận.
+ Cách 2: Liều khởi đầu 1mg x 3 lần trong/ngày.
Trong 2 ngày tiếp theo: 1mg x 2 lần/ngày
Trong 2 ngày tiếp theo sau đó: 1mg/ngày
Duy trì trong 15 ngày để tránh tái phát
c) Glucocorticoid:
- Corticoid: Được chỉ định trong một số trường hợp đặc biệt chủ yếu ở bệnh nhân viêm nhiều khớp không đáp ứng với Colchicin và NAIDS, ở bệnh nhân cao tuổi và có bệnh kèm theo.
+ Prednison: 20 – 50mg/ngày sai đó giảm liều dần thời gian đều trị 1 – 2 tuần.
+Corticoid tại chỗ: Nếu chỉ tôn thương 1 – 2 khớp, tiêm nội khớp: Methylpredsolon/ Triamcinolon
VD: tiêm nội khớp Depomedrol 40mg đối khớp gối, từ 5 – 20mg đối khớp nhỏ.
- Điều trị dự phòng: Mục tiêu làm giảm A – uric máu.
- Chế độ ăn uống và sinh hoạt:
- Bệnh nhân béo phì chỉ cần ăn giảm năng lượng, giảm mỡ.
- Chế độ ăn giảm đạm (ăn thịt <150g/ngày), cần tránh ăn các phủ tạng động vật (gan, thận, ruột), các loại thị đỏ (chó, dê, trâu, bò), các loại hải sản (tôm, cua, cá), các loại đậu.
- Kiêng rượu, bia, cà phê, ớt, tiêu.
- Uống nhiều nước khoáng kiềm, ăn nhiều rau xanh, hoa quả có thể ăn trứng sữa, phomat, khoai tây, cà chua…
- Sinh hoạt điều độ, tránh lạnh, tránh mệt mỏi, tập thể dục thường xuyên.
- Tránh dùng các thuốc làm tăng A – uric máu như Lasik, Prdnison, pyrazinamid, Ethambutol.
- Trường hợp tăng A – uric máu không triệu chứng:
- Thực hiện tốt các biện pháp vệ sinh – ăn uống, nếu A – uric máu vẫn > 540µmol/l thì dùng thuốc làm giảm A – uric máu.
- Điều trị dự phòng cơn gout:
- Colchicin: Có thể dùng dự phòng tái phát sau đợt cấp hay điều trị dự phòng lâu dài. Với bệnh nhân đang dùng corticoid, bắ đầu liều 0.5 – 1 mg/ngày, với bệnh nhân đang dùng NSAIDS có thể kết hợp để dự phòng ngay hoặc đợi trong đến khi kiểm soát được đợt gout tái phát cũng như \khi bắt đầu điều trị bằng thuốc hạ uart máu.
- Thuốc ức chế tổng hợp A – uric máu (AllPurinol): Không nên dùng Allopusinol ngay trong khi đang có cơn cấp mà phải đợi khoàng 1 tuần sau mới bắt đầu. Liều bắt đầu 50 – 100mg/ngày, sau đó tăng dần 50 - 100mg hai tuần/lần cho đến khi urat máu < 360µmol/l liều thông thường là 200 – 300mg/ngày. Tác dụng phụ thường gặp: Ngứa nổi ban đỏ, giảm bạch cầu, rối loạn tiêu hóa.
- Thuốc tăng thái A- -uric qua đường niệu: Probenecid được chỉ định khi không dung nạp với Allopurinol liều: 500mg x 1 – 2 viên/ngày.
- Thuốc tiêu A- -uric: Uricozyme là một loại urateoxidase có tác dụng chuyển A – uric thành Allantoine hòa tan và thải ra nước tiểu.
- Gây kiềm hóa nước tiểu: Uống nhiều nước, uống soda, dung dịch Ntricarbonic (Nabicar)
VẤN ĐỀ 12
CÁC CHỈ ĐỊNH, CƠ CHẾ TÁC DỤNG VÀ PHƯỜNG PHÁP SỬ DỤNG CORTICOID TRONG LÀM SÀNG ĐẢM BẢO HIỆU QUẢ VÀ AN TOÀN
- Khái niệm, nguồn góc Corticoid:
- Corticoid là hocmon cầu thiết cho sự phát triển, điều hòa hoạt động nội mô của cơ thể, Corticoid có nguồn gốc từ vỏ thượng thận và sự bài tiết cảu nó thông qua trục hạ đời – tuyến yên – tuyến thượng thận.
- Trong điều kiện bình thường, nồng độ Cortisol trong máu cao nhất từ 8 – 10g sáng thấp nhất lúc 23g đêm và tăng trở lại vào 4 giờ sáng hôm sau. Khi có Stress thông qua các yếu tố gây viêm làm giải phóng các Cytokin và TNF sẽ kích thích tuyến thượng thận giải phóng Cortisol, kết quả là ức chế quá trình giải phóng các Cytokin và làm giảm phản ứng viêm trường hợp cơ chế sản xuất không đủ Cortisol dẫn đến không kiểm soát được phản ứng feedback giữa hệ thần kình trung ương và cơ chế gây viêm ở ngoại vi là yếu tố quan trọng trong cớ chế bệnh sinh của bệnh viêm khớp.
Sơ đồ chống viêm của Corticoid
- Chỉ định:
- Các bệnh hệ thống: Viêm khớp dạng thấp, Lupus ban đỏ, xơ cứng bì, bệnh mô liên kết hỗn hợp.
- Các trường hợp viêm khớp ở bệnh nhân bị chống chỉ định dùng NSAIDS.
- Các chỉ định khác (Điều trị ngắn ngày): Viêm quanh khớp vai, viêm khớp gout…
- Dùng tại chỗ (tiêm vào khớp, tiêm bao gân,…) Viêm điểm bám gân, viêm chi vau, hội chứng ống cổ tay,…
- Ngoài ra còn chỉ định trong:
+ Ức chế miễn dịch: thường dùng liều cao 1-2mg/kg/ngày
+Chống dị ứng
- Cơ chế tác dụng:
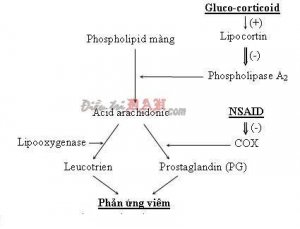
- Tác dụng chống viêm:
Corticoid tác dụng lên nhiều giai đoạn của quá trình viêm như sau:
- Cố định trên các thụ thể đặc hiệu trên tế bào: Corticoid đi qua màng bào tương gắn kết với một thụ thể đạc biệt là HSP90 và làm giảm sản xuất các hòa chất trung gian gây viêm.
- Tỗng hợp Lipocortin là những Protein tồn tại ở trạng tháo bình thường trong tế bào, Corticoid sẽ hoạt hóa sự tổng hợp và giải phòng các phân tử Lipocortin, có tính đối kháng Phospholipase À do ức chế tổng hợp PGD và ức chế viêm.
- Ức chế Phospholipase À: Corticoid ức chế mạnh mẽ sản xuất các hóa chất trung gian của quá trình viêm bằng cách ức chế men Phospholipase À.
- Hoạt tính chống viêm tổ chức: Corticoid ức chế mạnh mẽ sẽ dãn mạch và tăng tính thấm mao mạch tại vùng tổn thương, ức chế sự di chuyển của BCĐNTT, sự thực bào của ĐTB và ổn định màng tế bòa các Cytokin, các men tiêu protein, các chất hoạt hóa Plasminogen, elastase, collagenase, nên làm giảm phảm ứng viêm.
- Tác dụng chống dị ứng:
Các phản ứng dị ứng xảy ra do sự gắn kết của các IgE lên các receptor đặc hiệu của TB Mastocyte và BC kiềm tính dưới tác động lên những chất truyền tin hóa học ở màng TB làm giải phóng các hóa chất trung gian của phản ứng dị ứng: Histamin, serotonin,…bằng cách ức chế phospholipase A2, corticoide đã phong tảo các hóa chất trung gian gây dị ứng.
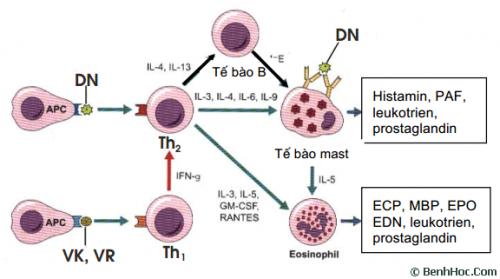
Cơ chế phản ứng dị ứng
- Tác dụng ức chế miễn dịch:
- Corticoid ức chế sự tăng sinh TB Lympho T nên làm giảm sản xuất Interleukin A – uric (từ ĐTB) và Interleukin 2 (từ T4). Ngoài ra còn giảm hoạt tính gây độc Tb của các TB Lympho T(T8) và các TB NK do ức chế sản xuất Interleukin 2 và Interferon, TNF.
- Các phương pháp sử dụng Corticoid:
- Đường uống: Sử dụng dạng thuốc viêm như Prednison, Prenissolon, Methylpredisonlon,…
- Đường tại chỗ: Tiêm trong khớp hay cạnh khớp, tiêm ngoài màng cứng, tiêm vào ống sống.
- Phác đồ điều trị đặc biệt: Corticoid liều cao (pulse therapy) được dùng trong trường hợp đặc biệt, ví dụ lupus biến chứng suy thận liều truyền tĩnh mạch 750 – 1000mg Methylpredmsolon pha trong 250 – 500ml Nacl 90/100 trong 3 giờ dùng 1 lần/ngày x 3 ngày sau đó tiếp tục bằng đường uống với liều Prednissolon 1.5 – 2mg/kg/ngày.
- Đường tiêm bắp hay tiêm tĩnh mạch: Đường TB hiện nay hầu như không dùng vì tác dụng phụ nặng như teo cơ, nhiễm trùng, đường tĩnh mạch vẫn còn sử dụng như: Hemisuccinat Hydrocortison.
- Liều dùng: Tính theo Prenisolon.
+ Liều thấp: 5 – 10mg/ngày, trung bình: 20 – 30 mg/ngày, liều cao: 60 – 120mg/ngày (1 – 2mg/kg/ngày).
+ Đối với bệnh thấp khớp thường cho liều 0.5mg/kg/ngày. Sau đó giảm liều 10% mỗi tuần. Từ liêu 15mg trở đi, giảm 1mg/tuần. Dùng liêu kéo dài: Không quá 5 – 10 mg/ngày
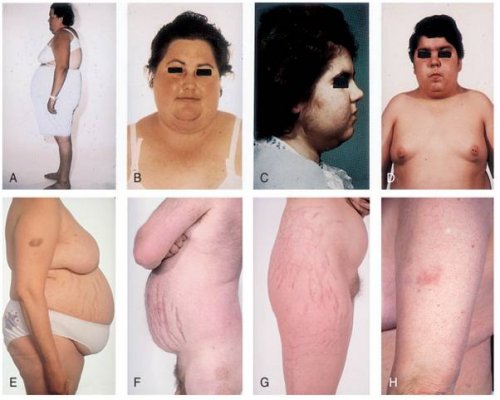
+ Loét dạ dày, xuất huyết tiêu hóa.
+ Nổi mụn trứng cá, teo da, chậm liền sẹo.
+ Hội chứng Cushing, tăng đường huyết.
+ Tăng huyết áp, rối loạn tâm thần.
+ Nhiễm trùng, loãng xương, hoại tử đầu xương.
+ Huyết áp, nhiệt độ, khám mắt.
+ Đường huyết, Ion đồ, lipid máu, X – quang phổi.
- Chế độ ăn và bổ sung trong điều trị Corticoide.
+ Ăn lạt, giảm đường, chất béo.
+ Bổ sung Kali: 1 – 2g kali/ngày.
+ Vitamin D và canxi: 1g/ngày.
+ dùng ức chế bơm Proton.
VẤN ĐỀ 13
CÁC XÉT NGHIỆM CẬN LÂM SÀNG DÙNG TRONG CHẨN ĐOÁN , THEO DÕI ĐIỀU TRỊ VIÊM KHỚP DẠNG THẤP
- Khái niệm
Viêm khớp dạng thấp là một bệnh tự miễn dịch, viêm mạn tính tổ chức liên kết màng hoạt dịch, tổn thương chủ yếu ở khớp ngoại vi, bệnh tiến triển từ từ dẫn đến teo cơ, biến dạng và cứng khớp.
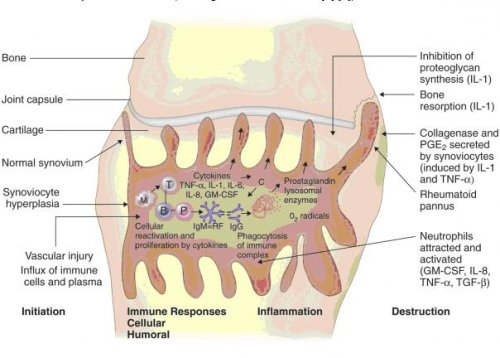
Cơ chế bệnh sinh
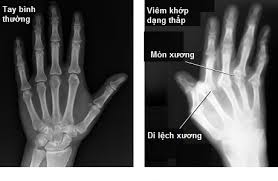 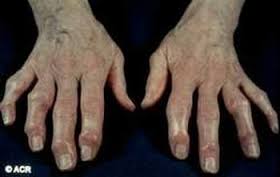
Hình ảnh biến dạng khớp
- Cận lâm sàng trong chẩn đoán và theo dõi điều trị:

- Hội chứng viêm sinh học:
- Tăng tốc độ lắng máu (VS, ESR)
- VS có lợi trong việc đánh giá mức độ viêm và theo dõi diễn tiến của bệnh, VS thường tăng cao trong đợt tiến triển của bệnh viêm khớp dạng thấp, tuy nhie5n Vs cũng không đặc hiệu, VS có thể tăng trong bệnh nhiễm khuẩn và bệnh ác tính.
- VS bình thường 0 – 15mm/h đối với nam và 0 – 20mm/h đối với nữ.
- Tăng các Protein viêm: Fibrinogen, fbrin, CRP, globulin trong đó CRP là xét ngiệm thường được sử dụng nhất.
- CRP: Là một Protein trong huyết thanh được tổng hợp ở gan, bình thường rất thấp chỉ tăng cao trong các phản ứng viêm cấp tính, sau đó giảm nhanh khi quá trình viêm đã thoái lui hoặc đã được điều trị.
- CRP bình thường: 0.2 – 1mg/dl, tăng CRP mức độ vừa từ 1 – 10mg/dl gặp trong viêm khớp dạng thấp, viêm khớp Gout, nếu CRP tăng cao 10 – 20 mg/dl thường gặp tring các bệnh nhiễm khuẩn.
- Các xét nghiệm sinh hóa:
- Hội chứng thiếu máu: Thường gặp trong quá trình viêm khớp mạn tính, ở giai đoạn đầu là thiếu máu ĐS – ĐB, ở giai đoạn muộn có thể gặp thiếu máu nhược sắc HC nhỏ, kem theo giảm Fe huyết thanh.
- Xét nghiệm chức năng gan thận:
SGOT, SGPT, Urê, Creatimin, Albumin máu,… các xét nghiệm trên thay đổi khi có tổn thương cơ quan.
- Các xét nghiệm miễn dịch:
- Yếu tố dạng thấp (RF, Rheumatoid Factor)
- Phản ứng Waaler – Rose hoặc Latex: Phản ứng (+) khi hiệu giá nhưng kết từ 1/32 trở lên.
- Yếu tố dạng thấp thường là IgM, có thể được định lượng bằng phương pháp đo độ đọc vớ nồng độ >14 IU/ml được xem là (+).
- Có khoảng 50 – 75% bệnh nhân viêm khớp dạng thấp có RF dương tính, RF thường dương tính ở bệnh nhân có HLA - DR4 và bệnh nhân viêm khớp dạng thấp nặng, vì vậy RF tăng cao có ý nghĩa tiên lượng, tuy nhiên RF có thể dương tính từ 3 – 5% ở người bình thường.
- Kháng thể kháng CCP (Anti – CCP Antibody)
- Nhiều bệnh nhân viêm khớp dạng thấp có sự hiện diện kháng thể kháng lại các chuỗi Peptide của Cirtruline là loại Peptide được tổng hợp từ gan. Xét nghiệm tim Anti – CCP có ý nghĩa chẩn đoán sớm thậm chí trước khi có viêm khớp và có giá trị tiên lượng trong viêm khớp dạng thấp.
- Dộ nhạy của Anti – CCP là 40 – 80% và độ đặc hiệu 98%. Nếu có mặt RF (+) và Anti – CCP thì đặc hiệu trong chẩn đoán viem khớp dạng thấp là rất cao, trường hợp viêm khớp dạng thấp có Anti – CCP (+) thì khả năng phá hủy khớp là nặng hơn là viêm khớp dạng thấp có Anti – CCP (-).
- Kháng thể kháng nhân (ANA):
Khi hiệu giá kháng thể ≥ 1/40 là (+) trong viêm khớp dạng thấp tỷ lệ ANA (+): 20 – 30%
- Chản đoán hình ảnh:
- X – Quang quy ước: Theo Steinbroker có các mức độ tổn thương như sau:
+ Giai đoạn 1: X – Quang chưa thay đổi, chỉ có hình ảnh mất chất khoán đầu xương.
+ Giai đoạn 2: Có hình ảnh bào mòn xương, hình hốc trong xương, hẹp nhẹ khe khớp.
+ Giai đoạn 3: Hẹp nhẹ khớp vở, nham nhỏ, dính khớp một phần.
+ Giai đoạn 4: Dính khớp và biến chứng khớp nặng, bá trật khớp và lệch trục.
- Siêu âm khớp tổn thương: Là phương pháp tốt nhất để phát hiện sớm dịch khớp và viêm màng hoạt dịch, có thể thấy hình ảnh bào mòn xương.
- Chụp MRI khớp tổn thương: Có vai trò quan trọng phát hiện tổn thương khớp ở giai đoạn sớm khi triệu chứng còn nghèo nàn, có thể phát hiện viêm màng hoạt dịch và bào mòn xương sớm hơn X – Quang và siêu âm khớp.
- Các phương pháp khác:
- Xét nghiệm dịch khớp:
- Dịch khớp loãng, vàng nhạt, độ nhớt giảm.
- Nhiều bạch cầu đa nhân, ít Lympho, có 10% tế bào hình chùm nho là nhựng BC ĐNTT trong bào tương có chưa nhiều hạt nhỏ kháng nguyên, kháng thể.
- Lượng bổ thể giảm, RF (+).
- Nuôi cấy viêm khớp (-)
- Sinh thiết màng hoạt dịch:
Có thể gặp 5 tổn thương cơ bản: Tăng sinh nhung mao, tăng sinh lớp tế bào phủ, các đàm hoại tử dạng tơ huyết, mô đêm tăng sinh mạch máu và tế bào ciêm xâm nhập mô đệm.
- Sinh thiết hạt thấp dưới da: Ở giữa là hoại tử dạng tơ huyết, xung quanh là tế bào viêm (Lympho, mastocyte)
VẤ ĐỀ 14
MỤC TIÊU, CÁC BIỆN PHÁP VÀ NHỮNG TIẾN BỘ MỚI TRONG ĐIỀU TRỊ VIÊM KHỚP DẠNG THẤP
- Khái niệm:
Viêm khớp dạng thấp là một bệnh tự miễn dịch, viêm mạn tính tổ chức liên kết màng hoạt dịch, tổn thương chủ yếu ở khớp ngoại vi, bệnh tiến triển từ từ dẫn đến teo cơ, biến dạng và cứng khớp.
- Cơ chế bệnh sinh:
- Viêm khớp dạng thấp là một bệnh tự miễn dịch điển hình ở người, có nhiều bằng chứng cho thấy vai trò quan trọng của đáp ứng miễn dịch thể dịch và miễn dịch qua trung gian tế bào của các cytokin (Interleukin 1,6 và TNFα) và cảu các yếu tố tăng trưởng nội sinh. Cơ chế bệnh sinh rất phức tạp để điều trị có hiệu quả cần nhắm vào một hay nhiều mắt xích cụ thể trong cơ bệnh sinh để cắt đứt vòng xoắn bệnh lý.
- Mục tiêu điều trị:
- Chống viêm, giảm đau
- Hạn chế sự tàn phế.
- Phục hồi chứ năng.
- Các biện pháp điều trị:
- Các thuốc điều trị toàn thân:
- Thuôc chống viêm:
- Chỉ định: Dùng Corticoid trong khi chờ thuốc chống thấp khớp DMARD có hiệu quả, trong đợt tiến triển hoặc bệnh đã lệ thuộc Corticoid.
- Nguyên tắc là dùng liều tấn công, ngắ ngày để tránh hủy khớp và phụ thuộc thuốc, khi đạt hiệu quả thì giảm liều dần và thay thế ba92ng thuốc NSAID.
+ Trong đợt tiến triển nặng (có tổn thương nội tạng như tràng dịch màng phổi, tràng dịch màng tim, viêm nhiều khớp,…: Methyl – prednisolon 80 – 125mg pha trong 250ml Macl 9‰ truyền tĩnh mạch 3 – 5 ngày sau đó duy trì bằng đường uống liều 1.5 – 2 mg/kg/ngày.
+ Trong đợt tiến triển trung bình: Bắ đầu liều 1 – 1.5mg/kg/ngày giảm liều dần (10% mỗi tuần) tùy theo triệu chứng lâm sàng, thường sau 1- 2 tháng có thể thay thế Corticoid bằng thuốc NSAID.
- Thuốc khàng viêm Non – Steroid:
- Chỉ định: Viêm khớp mức độ vừa phải, dùng ngay từ đầu hoặc sau khi dùng Corticoid.
- Có thể dùng một số thuốc sau: Diclofenac 100mg/ngày; Piroxicam 20mg/ngày; Meloxicam 7.5mg/ngày; Celecoxib 200 – 400/ ngày.
- Thuốc chống thấp khớp thay đổi được bệnh (DMARD = Disease Modifyying Anti Rhuematic Drugs)
+ Chống chỉ định: Phụ nữ có thai, thiếu men GGPD, tổn thương gan.
+ Tác dụng phụ: Chán ăn, buồn nôn, đau bụng, xạm da, viêm võng mạc.
+ Liều 200 – 600mg/ngày.
- Methotrexat: Có tác dụng chống viêm và ức chế miễn dịch
+ Chống chỉ định: Giảm bạch cầu, suy gan, thận, tổn thương phổi mạn tính.
+ Tác dụng phụ: Loét miêng, nôn, buồn nôn, độc tế bào gan và tủy.
+ Liều trung bình: 10 – 20mg/mỗi tuần (uống)
+ Chống chỉ định: Khi có chống chỉ định với Methotrexat hoặc dùng kết hợp Methotrexat.
+ Tác dụng phụ: Chán ăn, đau bụng, loét mnie65ngm giảm tiểu cầu, giảm bạch cầu, đạm niệu, Lupus.
+ Liều: 2 – 3g/ngày
- Cyclosporin A: Ức chế tế bào Lympho T, là giảm tổng hợp Interleukin – 2, nên thuốc có tác dụng ức chế miễn dịch nhưng không độc với tủy xương.
+ Chỉ định trong viêm khớp dạng thấp thể nặng hoặc không đáp ứng với Methotrexat.
+ Liều trung bình: 2 – 3mg/kg/ngày.
- Các tác nhân sinh học:
- Đây là những tiến bộ mới trong điều trị viêm khớp dạng thấp. Là những kháng thể đơn dòng hay là những Cytokine tái tổ hợp hoặc những chất ức chế Cytokine, thuốc tác động vào những phân tử đặc hiệu trong quá trình miễn dịch hoặc viêm để tạo ra những mãnh đích sinh học trung hòa các độc tố hay các globulin miễn dịch, nên đem lại hiệu quả rất cao trong điều trị viêm khớp dạng thấp.
- Thuốc ức chế tế bào Lympho B như Rituximab, ức chế Interleukin 6 như Tocilizumab, ức TNF α như Efanercept.
- Điều trị tại chỗ:
- Do những thuốc điều trị toàn thân có hiệu quả tốt, nên các phương pháp điều trị tại chỗ ít được áp dụng như: Phẩu thuật cắt bỏ màng hoạt dịch.
- Có thể tiêm Corticoid vào khớp khi viêm khớp kéo dài mact85 dù đã được điều trị toàn thân.
- Các phương pháp khác:
- Phục hồi chức năng: Có nhiều bài tập giảm đau khớp và cứng khớp, ngoài ra cần tránh vận động quá mức ở các khớp tổn thương, tránh các cử động làm khớp đau tăng lên như tránh đứng hoặc ngôi qua lâu,…
- Y học cổ truyền cà suối nước khoáng:
- Châm cứu, các bài thuốc nam, suối nước khoáng nóng có tác dụng hỗ trợ kháng viêm, giảm đau và phục hồi chức năng.
- Điều trị ngoại khoa:
Phẩu thuật chỉnh hình, thay khớp nhân tạo, để phục hồi chức năng khớp.
VẤN ĐỀ 15
NHỮNG HIỂU BIẾT VỀ CƠ CHẾ BỆNH SINH VÀ CƠ SỞ KHOA HỌC CỦA CÁC BIỆN PHÁP ĐIỀU TRỊ VÀ ĐIỀU TRỊ DỰ PHÒNG THẤP TIM
- Khái niệm:
Thấp tim (Rhuematic hear disease) là thể lâm sàng chính của bệnh số thấp (Rheumatic fever) hay thấp khớp cấp (Acute Rheumatic fever). Đây là bệnh gây ra bởi phản ứng tự miễn dịch với tình trạng nhiễm LCK nhóm A, gây tổn thương nhiều cơ quan chủ yếu là mô liên kết, đặc biệt là ở khớp, tim, mạch máu, thần kinh và da. Tùy theo cơ quan tổn thương và bệnh tiến triển ở giai đoạn nào mà gọi tên các thể lâm sàng cho phù hợp như: Thấp tim cấp, thấp tim cấp tái phát, bệnh van tim hậu thấp,…
- Cơ chế bệnh sinh
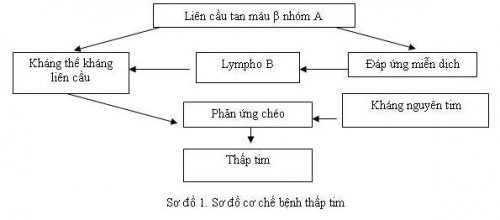
- Vai trò cảu LCK tan huyết β nhóm A:
- Cho đến nay hầu hết mọi người đầu công nhận vai trò của LCK tan huyết β nhóm A trong bệnh thấp tim, vì có những bằng chứng về sự liên quan giữa LCK với thấp tim là những đợ viêm nhiễm đường hô hấp tim mà không có triệu chứng nhiễm LCK vùng hầu họng trước đó.
- Định lượng kháng thể kháng Strepfolysin 0 thường dương tính ở người bị nhiễm LCK, tỷ lệ (+) là 70 – 80% nếu kết hợp với định lượng kháng thể khác như Antistreptokinase, Antihyaluarnidase, thì tỷ lệ (+) đạt đến 95%.
- Chỉ có ột số chủng LCK đặc biệt (Type huyết thanh M có độc lực cao và cấu tạo Protein M ở võ giúp vi khuẩn vào vùng hầu họng và khó bị thực bào) mới có khả năng gây bệnh, mặt khác cần có nhiều lân nhiễm LCK trước đó mới đủ làm “mồi”cho hệ miễn dịch trước lần nhiễm trực tiếp gây ra bệnh.
- Kết quả điều trị dự phòng bằng kháng sinh nh7 Penicillin Erythromycin, Dulfadiazin đã làm giảm rõ rệt tỷ lệ bệnh thap61ntim và giảm tần xuất tái phát của bệnh.
- Cơ chế bệnh sinh:
- Cơ chế bệnh sinh thấp tim hiện nay chưa được sáng tỏ hoàn toàn. Tuy nhiên, người ta biết rằng muốn có bệnh xảy ra thì phải có tình trạng nhiễm LCK tiêu huyết β nhón A ở vùng hậu họng trên cơ địa dễ bị thấp tim.
- Đáp ứng miễn dịch: Do đó lớp vỏ của LCK (Protein M) và tổ chức liên kết của cơ tim có cấu trúc kháng nguyên tương tự. Vì vậy, kháng thể LCK do cơ thể tạo ra chống lại LCK đồng thời tác động lên cơ tim và gây phản ứng viêm cơ tim, ngoài ra người ta còn thấy sự giống nhau về miễn dịch giữa một Polysacharide của LCK với các Glucoprotein ở van tim, sụn khớp, động mạch chủ và da. Vì vậy, đáp ứng miễn dịch có thể gây tổn thương ở van tim, sụn khớp và động mạch chủ.
- Cũng có giả thuyết là do tác dụng độc trực tiếp cảu độc tố LCK lên cơ tim làm cho cơ tim biến đổi thành tự kháng nguyên và kích thích cơ thể tạo ra kháng thể gây tổn thương cơ tim, màng tim,… Người ta đã tìm thấy kháng thể kháng tim ở người nhiễm LCK. Tuy nhiên, kháng thể này cũng gặp ở những nười không bị nhiễm LCK như: NMCT, VKDT,…
- Điều kiên phát sinh bệnh:
- Một số yếu tố môi trường tạo điều kiện thuận lợi cho bệnh phát sinh và lây nhiễm LCK: Sống đông đúc, vệ sinh kém, khí hậu,…
- Tuổi thường gặp 5 – 15 tuổi, hiếm khi gặp trẻ < 5 tuổi và người lớn > 25 tuổi.
- Nữ thường bị van 2 lá nhiều hơn nam giới, nam giới thường bị tổn thương van động mạch chủ hơn nữ.
- Yếu tố di truyền: Nghiên cức những người bị thấp khớp và những cặp sinh đôi cùng trứng cho thấy cơ địa dễ bị thấp khớp có tính di truyền, đó là những người có HLA DR2 và HLA DR4, DR1 và DRw6.
- Tổn thương mô bệnh học:
- Xảy ra qua các giai đoạn như sau: Giai đoạn phù niêm, giai đoạn biến đổi dạng Fibrin, giai đoạn tăng sinh khu trú hoặc tăng sinh lan toàn tổ chức liên kết và giai đoạn xơ xẹo.
- Các phương pháp điều trị:
- Nghỉ ngơi tại giường:
- Viêm Khớp không tim: 2 tuần tuyệt đối + 2 tuần tương đối
- Viêm tim, tim khlo6ng to: 4 tuần tuyệt đối + 4 tuần tương đối.
- Viêm tim, tim to: 6 tuần tuyệt đối + 6 tuần tương đối.
- Viêm tim, suy tim: Nghỉ ngơi tuyệt đối đến khi hết suy tim + 3 tháng điều trị tại nhà
- Kháng sinh diệt LCK:
- Benzathin PNC: < 27 kg: 600.000 đơn vị TB, 1 lần
≥ 27kg : 1.200.000 đơn vị TB, 1 lần
- Penicilline V: <27 kg: 200.000 đơn vị x 3 lần/ngày x 10 ngày
≥ 27kg: 400.000 đơn vị x 3 lần/ngày x 10 ngày
- Erythromycin (dành cho bệnh nnha6n dị ứng PNC) 20 – 40mg/kg/ngày chia 2 – 4 lần uống x 10 ngày.
- Kháng viêm:
- Viêm khớp/viêm tim nhẹ: Aspirine 100mg/kg/ngày chia 4 lần uống x 2 lần
- Viêm tim trung bình/nặng: Prednison 2mg/kg/ngày chia 2 lần uống x2 tuần.
+ Liều duy trì: Prednidon giảm liều 5mg mỗi 3 ngày trong 2 tuần, Aspirin 75mg/kg.ngày chia 4 lần uống cho tới 6 tuần sau khi ngưng Prednison.
- Điều trị suy tim
- Điều trị múa vờn: Phenobarbital 5 mg/kg/ngày hoặc Haloperidol: 0,01 – 1,03 mg/kg/ngày
- Phòng ngừa tái nhiễm:
Benzathin PNC: < 27 kg: 600.000 đơn vị TB mỗi 3 – 4 tuần
≥ 27kg : 1.200.000 đơn vị TB, mỗi 3 – 4 tuần
Penicilline V: <27 kg: 200.000 đơn vị x 2 lần mỗi ngày
≥ 27kg: 400.000 đơn vị x 2 lần mỗi ngày
Ethrythromycin: <27kg: 125mg x 2 lần mỗi ngày
≥ 27kg: 250mg x 2 lần mỗi ngày
Sulfadiazine: <27kg: 0.5 uống mỗi ngày
≥ 27kg: 1g uống mỗi ngày
- Không có viêm tim: ít nhất 5 năm sau chẩ đoán thấp khớp cấp hay cho đến 18 tưởi.
- Tổn thương van 2 lá nhẹ: ít nhất 10 năm hay cho đến 25 tuổi
- Tổn thương van tim nặng: Suốt đời
- Điều trị dự phòng:
Vì bả chất của bệnh là tổn thương nhiều cơ quan, hay tái phát, sau nhiều lần tái phát tổn thương tim càng nặng nề hơn vì vậy cần có chế độ điều trị dự phòng.
- Dự phòng cấp I (Phòng tiêm phát): Là phái hiện và điều trị sớm các viêm họng thuận lợi gây nhiễm LCK.
- Dự phòng cấp II (Phòng tái phát): Là phòng ngừa cho những bệnh nhân bị thấp tim và phải bắt đầu ngay khi được chẩn đoán thấp tim tuân thủ phác đồ điều trị.
VẤN ĐỂ 16
NHỮNG HIỂU BIẾT HIỆN NAY VỀ CƠ CHẾ BỆNH SINH CỦA VIÊM KHỚP DẠNG THẤP
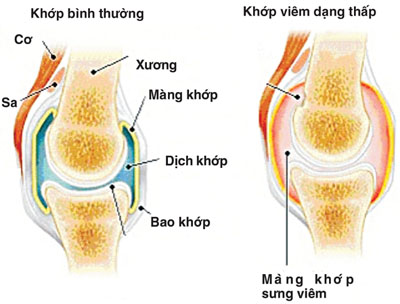
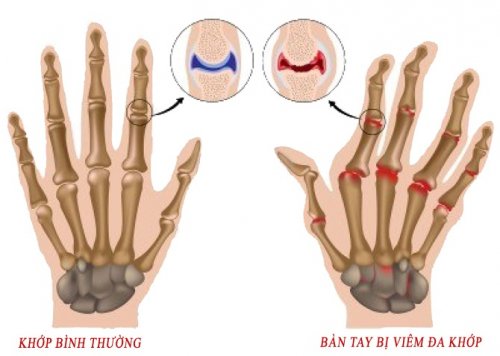
- Khái niệm:
Viêm khớp dạng thấp là một bệnh tự miễn dịch, viêm mạn tính tổ chức liên kết màng hoạt dịch, tổn thương chủ yếu ở khớp ngoại vi, bệnh tiến triển từ từ dẫn đến teo cơ, biến dạng và cứng khớp.
- Các yếu tố nguy cơ:
- Tuổi và giới tính:
Bẹnh có thể gặp ở mọi lứa tuổi, nhưng thường gặp từ 30 – 60 tuổi, nữ thường gặp nhiều hơn nam, với tỷ lệ nữ/nam = 3/1.
- Yếu tố nhiễm khuẩn:
Có một số giả thuyết cho rằng một số vi khuẩn hay Virus tác động vào yếu tố cơ địa thuận lợi như cơ thể suy yếu, mệt mỏi, chấn thương, phẩu thuật hoặc yếu tố môi trường như lạnh ẩm kéo dài làm bệnh khởi phát, vai trò của một số virus và vi khuẩn được xác định là: Epstein Barr virus, Parvo virus, Rubella,… và các vi khuẩn: Mycoplasma, Mycobacteria, vi khuẩn đường ruột,…
- Yếu tố di truyền:
Một số nghiêm cứu thấy mối liên quan giữa bệnh viêm khớp dạng thấp với kháng nguyên phù hợp tổ chức HLA chứng tỏ yếu tố di truyền của bệnh này. Tỷ lệ kháng nguyên HLA – DR4 tăng cao ở nhóm bệnh nhân viêm khớp dạng thấp có huyết thanh (+) là 50 – 60% trong khi có 15% ở nhóm chứng.
- Yếu tố dinh dưỡng:
Tình trạng thiếu dinh dưỡng, thiếu các Vitamine và khoáng chất kéo dài.
- Vai trò các yếu tố tăng trưởng nội sinh:
- Yếu tố môi trường:
Thường gặp ở những vùng lạnh, ấm kéo dài. Tuy nhiên người ta không thấy só sự khác biệt giữ miền núi và thành thị hoặc giữa các nhóm nghề nghiệp khác nhau.
- Cơ chế bệnh sinh:
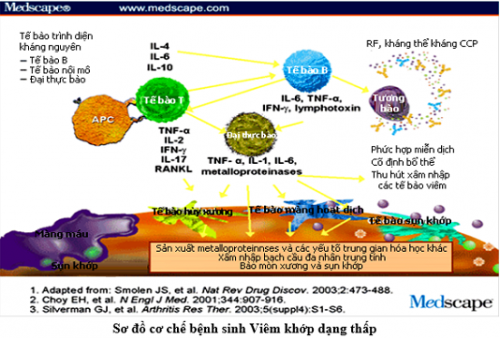
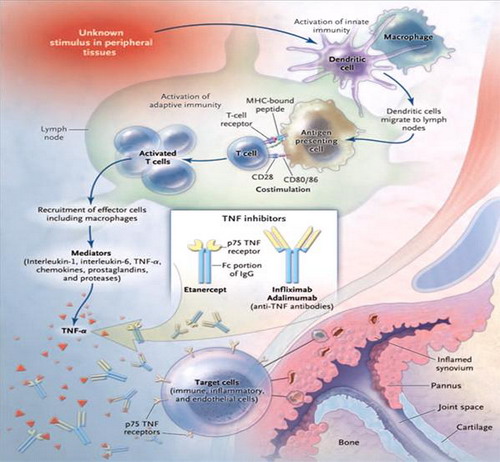
- Cơ chế sinh bệnh viêm khớp dạng thấp rất phức tạp, khởi đầu kháng nguyên là những tác nhân gây bệnh xâm nhập vào cơ thể gây khởi phát một chuỗi các phản ứng miễn dịch. Trong đó tế bào Lympho T đóng vai trò then chốt. Các tế bào Lympho T sau khi tiếp xúc kháng nguyên sẽ tập trung nhiều tại khớp bị ảnh hưởng và giải phòng các Cytokin (Interleukin 1 và 6, TNFα), các Cytokin này lại tác động lên những tế bào khác chủ yếu có 3 loại tế bào: Yế bào Lympho B, đại thực bào và tế bào nội mô mạch máu hoạt dịch.
- Dưới tác động của các Cytokin, các tế bào Lympho sản xuất ra các yếu tố dạng thấp chủ yếu là Immunoglobin, từ đó tạo ra các phức hợp miễn dịch lắng đọng trong khớp và gây tổn thương khớp. Các Cytokin còn hoạt hóa đại thực bào sản xuất ra các Cytokin khác kích thích tế bào màng hoạt dịch, tế bào sụn, nguyên nbao2 xơ,… tăng sinh xâm lấn vào sụn tạo thành màng máu. Các tế bào trên s9ến lượt mình giải phóng các enzym như Collagenase, elastase,… gây hủy hoại sụn khớp và xương. Ngoài ra, các cytokin còn hoạt hóa tế bào nội mô mao mạch màng hoạt dịch sản xuất ra các phân tử tử kết dính, thu hút các tế bào viêm đến khoan khớp, các tế bào viêm này sau đó sản xuất ra các Cytokin khác,…hậu quả của toàn bộ quá trình này là hình thành màng máu, hủy hoại sụn khớp và đầu xương dưới sụn cưới cùng dẫn đến xơ hóa, dính khớp và biến dạng khớp.
- Cơ chế tổn thương mô bệnh: Chính phản ứng miễn dịch dẫn đến tình trạng viêm màng hoạt dịch khớp lúc đầu là sự phù nề, xung huyết thâm nhập tế bào viêm. Sau một thời gian hiện tượng phù nề được thay bằng quá trình tăng sinh phì đại cảu các tế bào hình lông và liên bao phủ, những tế bào này tiếp tục lấn sâu vào sụn và xương dưới sụn gây nên tổn thương sụn khớp. Dần dần những tổ chức xơ hình thành thay thế cho tổ chức viêm dẫn đến hiện tượng dính khớp và biến dạng khớp.
Người viết : BS.CKII.Nguyễn Hữu Thơ
|
|